معاینه عصب و اولنار
خلاصه مقاله
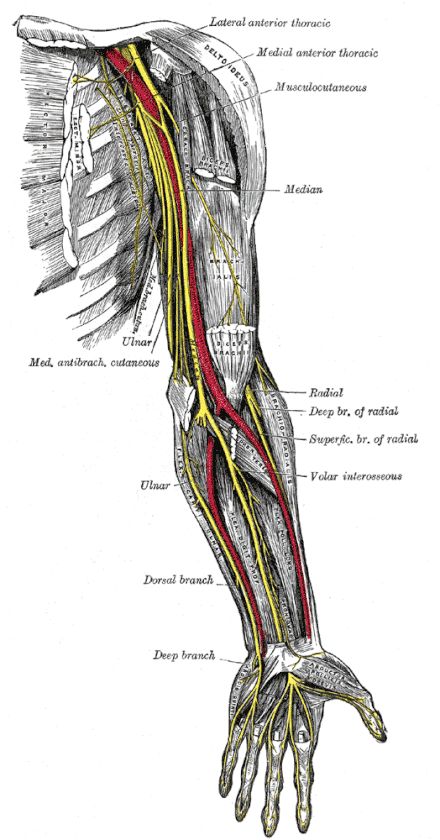
عصب اولنار امتداد طناب داخلی شبکه بازویی است. این یک عصب مختلط است که عصب را به ماهیچه های ساعد و دست می رساند و در نیمه داخلی انگشت چهارم و کل انگشت پنجم (جنبه اولنار کف دست) و قسمت اولنار قسمت خلفی آن احساس ایجاد می کند. دست (توزیع پوستی اولنار پشتی). گیر افتادن عصب اولنار دومین نوروپاتی گیرافتاده شایع در اندام فوقانی (بعد از گیر افتادن عصب مدین) است. شایع ترین محل گیر افتادن عصب اولنار در ناحیه آرنج یا نزدیک آن است، به خصوص در ناحیه تونل کوبیتال یا در شیار اپی کندیلار (اولنار). دومین مکان محتمل در مچ دست یا نزدیک آن است، همچنین می تواند در ساعد بین این دو ناحیه، زیر مچ (دست) یا بالای آرنج رخ دهد
#با_مقاله_درس_بخوانیم
#معاینه_و_تشخیص_عصب_اولنار
#بخش_اول
📍مقدمه:
🔺عصب اولنار امتداد طناب داخلی شبکه بازویی است. این یک عصب مختلط است که عصب را به ماهیچه های ساعد و دست می رساند و در نیمه داخلی انگشت چهارم و کل انگشت پنجم (جنبه اولنار کف دست) و قسمت اولنار قسمت خلفی آن احساس ایجاد می کند. دست (توزیع پوستی اولنار پشتی). گیر افتادن عصب اولنار دومین نوروپاتی گیرافتاده شایع در اندام فوقانی (بعد از گیر افتادن عصب مدین) است. شایع ترین محل گیر افتادن عصب اولنار در ناحیه آرنج یا نزدیک آن است، به خصوص در ناحیه تونل کوبیتال یا در شیار اپی کندیلار (اولنار). دومین مکان محتمل در مچ دست یا نزدیک آن است، همچنین می تواند در ساعد بین این دو ناحیه، زیر مچ (دست) یا بالای آرنج رخ دهد.
🔺فشار یا آسیب به عصب اولنار ممکن است باعث عصب کشی و فلج شدن ماهیچه های تامین شده توسط عصب شود. بیماران مبتلا اغلب در امتداد انگشت کوچک و نیمه اولنار انگشت حلقه دچار بی حسی و گزگز می شوند. این ناراحتی اغلب با ضعف گرفتن و به ندرت هدر رفتن ذاتی همراه است. یکی از شدیدترین عواقب از دست دادن عملکرد ماهیچه های درونی دست است. وقتی عصب اولنار در مچ دست تقسیم میشود، فقط عصبهای مخالف پولیسیس، سر سطحی فلکسور پولیسیس برویس و دو ناحیه کمری جانبی عمل میکنند.
🔻درمان غیر جراحی ممکن است نقش مفیدی در مدیریت داشته باشد. با این حال، اگر چنین درمانی با شکست مواجه شود یا بیمار دچار ضعف شدید یا پیشرونده یا از دست دادن عملکرد شود، درمان جراحی ضروری است.
🔍تشخیص:
برای تعیین تحت فشار بودن عصب اولنار، پزشک در مورد علائم شما می پرسد، سابقه پزشکی شما را می گیرد و معاینه کامل بازو، آرنج و دست شما را انجام می دهد. پزشک همچنین ممکن است بازوی شما را از نظر قدرت، حس و علائم تحریک یا آسیب عصبی آزمایش کند. نتایج این آزمایشات تشخیصی به پزشکان کمک می کند تا یک دوره درمانی مناسب را طراحی کنند. علاوه بر معاینه فیزیکی، آزمایشات دیگری نیز ممکن است انجام شود.
اشعه ایکس🩻
اگر حرکات آرنج شما محدود است، ممکن است از اشعه ایکس برای رد سایر علل درد آرنج، مانند آرتریت، ضربه اخیر، یا آسیب های گذشته استفاده شود.
🧠اسکن امآرآی
پزشک شما ممکن است برای مشاهده بهتر عصب اولنار دستور MRI را بدهد. MRI از امواج مغناطیسی و امواج رادیویی برای ایجاد تصاویر دو بعدی یا سه بعدی از داخل بدن استفاده می کند.
🖥سونوگرافی
پزشک شما ممکن است از سونوگرافی برای ارزیابی عصب اولنار و بافت نرم تونل کوبیتال استفاده کند که به عصب اولنار اجازه میدهد در پشت آرنج حرکت کند. در طول اسکن اولتراسوند، امواج صوتی با فرکانس بالا از قسمتهایی از بدن منعکس میشوند و «پژواکهای» برگشتی را بهعنوان تصویر ثبت میکنند.
#بخش_دوم
📍تشخیص فیزیکی:
به طور معمول، معاینه بالینی از گردن و شانه شروع می شود و از اندام آسیب دیده به سمت آرنج حرکت می کند. معاینه فیزیکی باید شامل مراحل زیر باشد:
دامنه حرکت آرنج و زاویه حمل بررسی شود. به دنبال نواحی حساس یا سابلوکساسیون عصب اولنار باشید.
علامت تینل را بررسی شود - این علامت معمولاً در افراد مبتلا به سندرم تونل کوبیتال وجود دارد. با این حال، 24٪ از جمعیت بدون علامت نیز با این علامت وجود دارد.
انجام تست فلکشن آرنج - این تست که عموماً بهترین تست تشخیصی برای سندرم تونل کوبیتال در نظر گرفته میشود، شامل خم کردن آرنج از 90 درجه به بیمار، قرار دادن ساعد به پشت و باز کردن مچ است. اگر ناراحتی دوباره تولید شود یا پارستزی در عرض 60 ثانیه رخ دهد، نتایج مثبت هستند
تست چرخش داخلی شانه را در نظر گرفته می شود اگر هر یک از علائم منتسب به سندرم تونل کوبیتال در عرض 10 ثانیه ظاهر شود، نتیجه مثبت در نظر گرفته می شود. این تست به نظر می رسد مختص سندرم تونل کوبیتال باشد و ممکن است نسبت به تست خمیدگی آرنج 10 ثانیه ای برای این سندرم حساس تر باشد.
ناحیه تونل کوبیتال را لمس کنید تا ضایعات توده ای حذف شوند. ضعف عضلانی ذاتی بررسی شود.
ادراک ارتعاش و لمس سبک را با تک رشتههای Semmes-Weinstein بررسی کنید - این مهمتر از تستهای تمایز دو نقطهای استاتیک و متحرک است که تراکم عصب را منعکس میکند، زیرا تغییرات اولیه در فشردهسازی عصب بر آستانه تأثیر میگذارد.
تبعیض 2 نقطه ای را بررسی کنید
ارزیابی احساس، به ویژه ناحیه پشت اولنار دست که توسط عصب حسی اولنار پشتی تامین می شود - هیپوستزی در این ناحیه نشان دهنده ضایعه نزدیک به کانال گیون است.
سایر علل دیستزی و ضعف همراه با توزیع C8-T1 (به عنوان مثال، بیماری دیسک گردن یا آرتریت، سندرم خروجی قفسه سینه، و برخورد عصب اولنار در کانال Guyon) را حذف کنید.
علاوه بر ارزیابی حس و آزمایش قدرت عضلانی فردی، بازرسی دست ممکن است وضعیت پنجهدار را نشان دهد.
عوامل متعددی در ظاهر پنجه ای نقش دارند. از بین رفتن ماهیچه های درونی دست باعث می شود که استخوانی تر به نظر برسد. انگشت های چهارم و پنجم در مفصل فالانژیال متاکارپ امتداد می یابند زیرا اکستانسورهای آن مفصل به صورت شعاعی عصب دهی می شوند، در حالی که عصب اولنار خم کننده ها را عصب می کند. همچنین، رقم پنجم کمی در جهت داخلی منحرف می شود، زیرا عضله ای که انگشت پنجم را در مفصل متاکارپوفالانژیال امتداد می دهد، به صورت شعاعی عصب دهی شده و در سمت اولنار مفصل قرار می گیرد.
مفاصل چهارم و پنجم بین فالانژیال خم می شوند زیرا عضلات بازکننده این مفاصل نیز اولنار هستند و به دلیل اینکه کشش طبیعی ماهیچه ها و تاندون ها در غیاب فعالیت عضلانی جامد در هر دو جهت منجر به خم شدن می شود. به دلیل عصب بدون مخالف عصب شعاعی، سه رقم اول هم در مفاصل متاکارپوفالانژیال و هم در مفاصل بین فالانژیال کشیده می شوند. همه این عوامل باعث می شود دست تا حدودی شبیه یک پنجه باشد.
یک تعبیر متفاوت از وضعیت این است که به نظر می رسد حرکت دستی است که یک کشیش هنگام اهدای برکت انجام می دهد. به همین دلیل گاهی به آن علامت دعای خیر یا دست دعا می گویند.
علامت فرومنت یک علامت قابل مشاهده است که با شکایت از ضعف توانایی در فشار دادن به طور کلی بین رقم اول و دوم ارتباط دارد. این علامت گاهی اوقات با درخواست از بیمار برای گرفتن یک تکه کاغذ بین انگشت شست و اشاره ایجاد می شود. معمولاً چنگ محکم است و بیمار به شدت از ادکتور پولیسیس برای کشیدن انگشت شست و اولین عضله بین استخوانی پشتی برای حرکت دادن انگشت اشاره استفاده می کند.
علاوه بر ضعف آشکار نیشگون گرفتن، معاینه کننده همچنین متوجه می شود که انگشت شست در مفصل بین فالانژیال خم می شود زیرا فلکسور پولیسیس لونگوس برای جبران ضعف فعال می شود. بنابراین، معاینه کننده علاوه بر ضعف، خم شدن نوک انگشت شست را می بیند.
فرض کنید آناستوموز Martin-Gruber در ساعد یا Riche-Cannieu در کف دست وجود دارد. در این صورت، معاینه کننده ممکن است فریب عملکرد ظاهری عضلات عصب اولنار را بخورد.
📚رفرنس
گرد آورنده: کامیار باقری
ادیتور: دکتر مهدی مهماندوست
✨شکوه دنیای اعصاب در انجمن علمی دانشجویی جراحی اعصاب
با ما همراه باشید.✨
🆔English:@NeurosurgeryAssociation
🆔Persian:@Neurosurgery_Association
مقالات مرتبط
مخزن کیاسماتیک
مخزن کیاسماتیک، یک ساختار بدون جفت است که اعصاب بینایی و کیاسم را در بر می گیرد، و در بالا توسط مخزن lamina terminalis، از جانبی توسط مخزن کاروتید، و در خلف توسط مخزن بین ساقه ای مرزبندی شده است. Cisterna chiasmatica که به دلیل موقعیت برترش نسبت به sella turcica به عنوان مخزن سوپراسلار نیز شناخته میشود، ساختاری در خط وسط است که بین قسمتهای لوب تمپورال و زیر هیپوتالاموس قرار دارد
شکستگی مهره C1
شکستگی های اطلس (شکستگی های جفرسون) زمانی اتفاق می افتد که نیروی محوری در محل اتصال اکسیپیتال-سرویکسال منتقل می شود و باعث می شود اطلس بین سطح مفصلی زاویه دار محور و کندیل های پس سری فشرده شود. شکستگی اطلس چهار قسمتی، با دو قسمت در قوس خلفی و دو قسمت در قوس قدامی، به طور کلاسیک به عنوان شکستگی جفرسون نامیده می شود. اکثر آنها نسبتاً پایدار هستند و با نقایص عصبی مرتبط نیستند و میتوان آنها را با بیحرکتی خارجی با نتایج رضایتبخش درمان کرد. شکستگی های ناپایدار جفرسون نشان دهنده آسیب شدیدتر اطلس است که زمانی رخ می دهد که رباط عرضی نیز به صورت ثانویه به میزان شکستگی C1 پاره شود. درمان این شکستگی ها به دلیل ناپایداری آتلانتواکسیال دشوارتر است. بسیاری از جراحان تثبیت این شکستگی های ناپایدار جفرسون را توصیه می کنند.