آناتومی شریان مغزی خلفی
خلاصه مقاله
شریان مغزی خلفی (PCA) شاخه انتهایی شریان بازیلار است که عمدتاً به لوب پس سری، بخش میانی-تحتانی لوب تمپورال، مغز میانی، تالاموس، شبکه کوروئید بطن سوم و بطن جانبی خون رسانی می کند.
#با_مقاله_درس_بخوانیم
🧠#Posterior_Cerebral_Artery_Anatomy_and_Segmentation
🔰شریان مغزی خلفی (PCA) شاخه انتهایی شریان بازیلار است که عمدتاً به لوب پس سری، بخش میانی-تحتانی لوب تمپورال، مغز میانی، تالاموس، شبکه کوروئید بطن سوم و بطن جانبی خون رسانی می کند.
🔰 شریان مغزی خلفی در تشکیل حلقه شریانی ویلیس، که بیشتر خون شریانی مغز را تامین می کند، نقش دارد. در حلقه ویلیس، PCA به صورت جانبی در هر طرف با شریان ارتباطی خلفی آناستوموز (پیوند شریانی) می شود، در نتیجه بین سیستم های شریانی ورتبروبازیلار و کاروتید داخلی ارتباط برقرار می کند.
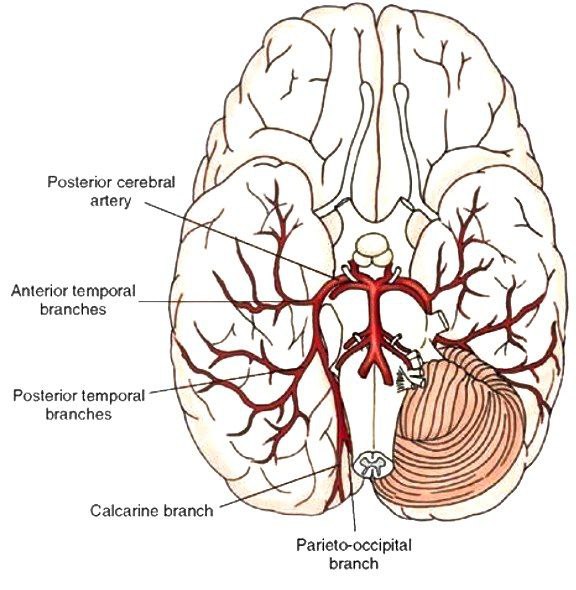
🔰شریان مغزی خلفی چپ و راست از انشعاب شریان قاعده ای(بازیلار) و در مرز فوقانی پل مغزی و در خلف زین پشتی (dorsum sellae) ایجاد میشود. از آنجا، PCA به صورت جانبی در امتداد مرز فوقانی پل مغزی ادامه می یابد. این مسیر به موازات شریان مخچه فوقانی قرار دارد که توسط عصب چشمی حرکتی (CN III) از آن جدا می شود. با رسیدن به مرز جانبی پل مغزی، PCA در اطراف پدانکل مغز انحنا مییابد تا به سطح داخلی نیمکره های مغزی برسد و لوب گیجگاهی و پس سری را خون رسانی کند.
🔰کتب درسی آناتومی عمومی PCA را به سه بخش تقسیم می کنند: P1، P2 و P3. با این حال، آخرین طبقه بندی عصبی آناتومیک که در جراحی های مغز و اعصاب استفاده می شود، شریان را به چهار بخش تقسیم می کند:
بخش اول P1: از محل دو شاخه شدن شریان بازیلار تا محل آناستوموز با شریان ارتباطی خلفی را شامل میشود.
بخش دوم P2: از محل آناستوموز با شریان ارتباطی خلفی تا بخشی از شریان که در مخزن پریمزانسفالیک(پیش مغزی) در مرز خلفی بخش جانبی مغز میانی قرار دارد، گسترش می یابد.
بخش سوم P3: از مرز خلفی بخش جانبی مغز میانی تا ابتدای شریان های پریتو-اکسیپیتال و کالکرین امتداد دارد.
بخش چهارم P4: شامل شاخه های انتهایی موجود در شکاف کالکارین است.
🔰انشعابات و خونرسانی:
شریان مغزی خلفی مانند شریان های مغزی قدامی و میانی انشعاباتی ایجاد می کند که به انشعابات مرکزی و قشری تقسیم می شوند.
انشعابات مرکزی ساختارهای زیر قشری را خونرسانی میکنند و شامل شریانهای تالامپرفوراتور، تالاموژنیکولات و شریانهای مشیمیه خلفی هستند.
انشعابات قشری در قسمت های مختلف قشر پراکنده می شوند و شریان های تمپورال، اکسیپیتال، پریتو-اکسیپیتال و کالکارین را شامل میشوند.
🔰تنوع آناتومیکی:
«شریان مغزی خلفی جنینی» یکی از انواع نسبتاً رایج گردش خون خلفی است که شیوع انواع یکطرفه و دوطرفه آن به ترتیب 10٪ و 8٪ است و مشخصهی آن کاهش اندازه بخش P1 شریان مغزی خلفی است.
«فنستراسیون شریان مغزی خلفی» یک نوع نادر گردش خون است که در آن بخشی از PCA به دو شاخه انشعاب یافته و سپس در نواحی دورتر مجددا به هم متصل میشود.
✍🏻گرد آورنده: دکتر زهرا نجفی
مارا به دوستان خود معرفی کنید…🌱
🆔@NeurosurgeryAssociation
🆔@Neurosurgery_association
مقالات مرتبط
ویلیام مک اون
دکتر ویلیام مک یووِن (1924-1848) یک جراح معروف اسکاتلندی پیشگام در جراحی مدرن استخوان و مغز بود. دانش خوب وی از سیر طبیعی بیماریهای عفونی استخوان تمپورال و سینوسهای بینی، بهعلاوه توصیف واضحی که از آناتومی جمجمه داشت، از جمله عوامل تاثیرگذار بر موفقیت درمان وی برای آبسه مغز بودند. او همچنین نقش زیادی در توسعه نخستین جراحی پیوند استخوان، درمان جراحی فتق و پنومونکتومی (برداشتن ریه) داشت.
کنسر غده پینه آل
غده پینهآل یا غده کاجی یا غده اپیفیز یا غده صنوبری تودهٔ بافتی مخروطیشکل کوچکی است که در خط وسط مغز، در قسمت فوقانی مرز خلفی بطن سوم قرار دارد. در نمای تاجی، غده در زیر چنبره جسم پینه ای و بالا و خلف تکتوم مغز میانی قرار دارد. این غده درونریز و متشکل از سلولهای پینهآل و بینابینی میباشد و در عمق مغز (دیانسفال) و در بین دو نیمکره چپ و راست مخ قرار دارد. هورمون ملاتونین و سروتونین را ترشح میکند. سلول های اصلی غده صنوبری پینه آلوسیت ها هستند. ساختارهای تشریحی مهم در مجاورت غده صنوبری عبارتند از: قدامی: بطن سوم - قدامی فوقانی: هسته هابنولار - فوقانی: وریدهای داخلی مغز، ورید جالینوس ، استریا مدولاریس، چنبره جسم پینه ای و velum interpositum - خلفی تحتانی: مخزن مخچه فوقانی - پایین: کولیکول های فوقانی مغز میانی - قدامی تحتانی: کمیسور خلفی. علت تومورهای غده صنوبری بر اساس طبقه بندی هیستوپاتولوژیک: تومورهای پارانشیم صنوبری - پینهوسیتوم - تومور پارانشیم پینه آل با تمایز متوسط - پینهئوسیتوم - تومور پاپیلاری ناحیه پینه آل - تومورهای سلول زایا - تومورهای سلول زایای ژرمینوماتوز - تومورهای سلول زایای غیر ژرمینوماتوز - کارسینوم جنینی - تراتوم نابالغ و بالغ ، ... می توان نام برد. تومورهای سلول زایا با سندرم کلاین فلتر، سندرم داون و نوروفیبروماتوز نوع 1 ارتباطی وجود دارد. هم چنین بر اساس هیستواتولوژی پینه آل را می توان به :پینهئوسیتوم - تومورهای پارانشیمی پینه آل با تمایز متوسط - تومور پاپیلاری ناحیه پینه آل - پینئوبلاستوم - ژرمینوما تقسیم بندی کرد. تظاهرات بالینی برای همه تومورهای ناحیه پینه آل ثانویه به هیدروسفالی انسدادی و فشرده سازی تکتوم است مانند : هیدروسفالی - سه گانه کوشینگ - تورم دو طرفه عصب بینایی - فلج دو طرفه عصب ششم - فشرده سازی تکتوم (سندرم پارینو) - اختلال در دید رو به بالا و دید رو به پایین - فشرده سازی مرکز نگاه عمودی در هسته بینابینی medial longitudinal fasciculu - تفکیک نور نزدیک - فشرده سازی هسته پرتکتال در کولیکول فوقانی - نیستاگموس همگرایی - جمع شدن پلک - آسیب به رشته های فوق هسته ای عصب سوم در مغز میانی خلفی. از تست های تشخیصی شامل AFP، b-HCG و آلکالین فسفاتاز جفتی می باشند. تجزیه و تحلیل CSF، که در صورت عدم وجود هیدروسفالی یا با پونکسیون کمری، برای اکثر تومورها مفید است. تصویربرداری : (MRI) با و بدون افزایش گادولینیوم استاندارد طلایی ارزیابی تومورهای ناحیه پینه آل است. با این حال، اگر در دسترس نباشد، CT ( کلسیفیکاسیون در غده صنوبری بزرگسالان )، آنژیوگرافی و سونوگرافی (در نوزادان) نقش دارند. متاستاز CSF را می توان در پینئوبلاستوما (متاستاز دیستال ) و در ژرمینوم ها (متاستاز پروگزیمال) مشاهده کرد. برای درمان : در صورت عدم وجود هیدروسفالی --> تومور مارکرهای به دست آمده --> در صورت مثبت بودن --> درمان براساس آسیب شناسی: • اگر تشخیص منفی : بیوپسی (استریوتاکتیک، آندوسکوپی). یا رزکسیون (بر اساس یافته های اولیه رادیوگرافی یا یافته های پاتولوژی) • در صورت وجود هیدروسفالی --> انحراف مایع CSF؛ بهترین گزینه آندوسکوپی ونتریکولوستومی سوم (همیشه در طول ETV بیوپسی رااز قسمت خلفی بطن سوم انجام دهید) --> ونتریکولوستومی آندوسکوپی سوم برداشتن و جراحی: تمام تومورهای پارانشیم پینه آل, تراتوم بالغ, تومور باقیمانده پس از شیمی درمانی + رادیوتراپی تشخیص های افتراقی:ضایعات غیر نئوپلاستیک کیستیک- کیست پینه آل - cavum veli interpositum - کیست عنکبوتیه - تومورهای پارانشیم صنوبری - تومورهای سلول زایا - تومورهای ناحیه پینه آل تومور می تواند منجر به عوارض مختلفی شود: اختلال عملکرد هیپوتالاموس و غدد درون ریز - اختلال در عملکرد حرکت خارج چشم - خونریزی - انفارکتوس وریدی - تشنج - همی پارزی - آتاکسی